Рак прямой кишки
| Загрузить архив: | |
| Файл: vdv-0938.zip (58kb [zip], Скачиваний: 128) скачать |
Эпидемиология.
Колоректальный рак составляет 15% от всехвпервые диагностированных злокачественных опухолей все локализаций, и 30% из этого числа составляет рак прямой кишки. Каждый год в США отмечаетсяоколо 150 тысяч новых случаев колоректального рака.
Большинство пациентов с раком прямой кишки старше 50 лет. У лиц с семейным полипозом толстой кишки и неспецифическим язвенным колитом рак прямой кишки может развиваться раньше. Средний возраст возникновения рака прямой кишки - 60 лет.
Некоторые авторы указывали, что рак правых отделов толстой кишки встречается чаще, однако по данным Рh.Rubin это связано с тем, что 50% диагнозов колоректального рака ставится на основании ректороманоскопии. 24% колоректального рака приходится на восходящую ободочную кишку, 16% - поперечно ободочную кишку, 7% - на нисходящую кишку, 38% - на сигмовидную, 15%- прямую кишку.
Факторы риска возникновения колоректального рака:
Диета
1.Высокое содержание в рационе мяса (росту случаев колоректальных карцином в развитых странах способствуют увеличение в пищевом рационе содержания мяса, особенно говядины и свинины, и уменьшение клетчатки) и животного жира ускоряет рост кишечных бактерий, вырабатывающих канцерогены. Это процесс способны стимулировать соли желчных кислот. Природные витамины А, С и Е инактивируют канцерогены, а турнепс и цветная капуста индуцируют экспрессию бензпирен гидроксилазы, способной инактивировать поглощенный канцерогены.
2.Отмечено резкое снижение случаев заболевания среди вегетарианцев.
3.Высока частота колоректальных карцином среди работников абсестных производств, лесопилок.
Генетические факторы:
Возможность наследственной передачи доказывает наличие семейных полипозных синдромом и возрастание (в 3-5 раз) риска развития колоректальной карциномы среди родственников первой степени родства больных с карциномой или полипами.
Прочие факторы риска.
1.Язвенный колит, особенно панколит и заболевание давностью более 10 лет (10% риск).
2.Болезнь Крона
3.Рак, аденома толстой кишки в анамнезе
4.Синдром полипоза: диффузный семейный полипоз, одиночные и множественные полипы, ворсинчатые опухоли.
5.Рак женских гениталий или молочной железы в анамнезе.
6.Синдромы семейного рака.
7.Иммунодефициты.
Классификация.
|
A |
|
B1 |
|
B2 |
|
C1 |
|
D |
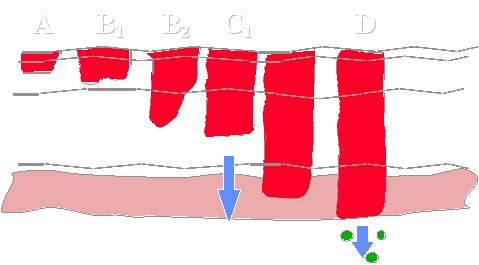 |
Слизистая
Подслизистая
Мышечный слой
Сероза
Лимфатические узлы
ТNM классификация.
|
Т |
Первичная опухоль |
|
ТХ |
Недостаточно данных для оценки первичной опухоли |
|
Тis |
Преинвазивная опухоль не определяется |
|
Т1 |
Опухоль инфильтрирует стенку кишки до подслизистой |
|
Т2 |
Опухоль инфильтрирует мышечный слой стенки кишки |
|
Т3 |
Опухоль инфильтрирует субсерозу или ткань неперитонизированных участков ободочной и прямой кишок |
|
Т4 |
Опухоль прорастает висцеральную брюшину или непосредственно распространяется на соседние органы и структуры |
Примечание: прямое распространение при Т4 включает распространение на другие сегменты ободочной и прямой кишок путем прорастания серозы, например, врастание опухоли слепой кишки в сигмовидную.
N Регионарные лимфатические узлы.
|
NХ |
Недостаточно данных для оценки регионарных лимфатических узлов |
|
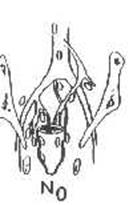
N0 |
Нет признаков метастатического поражения регионарных лимфоузлов |
|
N1 |
Метастазы в 1-3 -х периколических или периректальных лимфатических узлах |
|
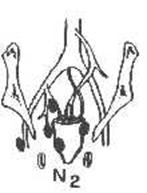
N2 |
Метастазы в 4 и более периколических или периректальных лимфатических узлах |
|
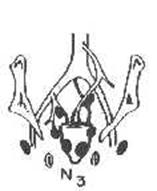
N3 |
Метастазы в лимфатических узлах, расположенных вдоль любого из указанных сосудов |
М отдаленные метастазы
Группировка по стадиям.
|
По Dukes |
||||
|
Стадия 0 |
Тis |
N0 |
М0 |
|
|
Стадия 1 |
Т1 |
N0 |
М0 |
А |
|
Т2 |
N0 |
М0 |
||
|
Стадия 2 |
Т3 |
N0 |
М0 |
В1 |
|
Т4 |
N0 |
М0 |
||
|
Стадия 3 |
Любая Т |
N1 |
М0 |
С1 |
|
Любая Т |
N2, N3 |
М0 |
||
|
Стадия 4 |
Любая Т |
Любая N |
М1 |
Примечание: стадияВ по Dukes больше коррелирует с Т3 N0М0 и меньше с Т4 N0М0, так же как стадия С по Dukes (любая Т N1М0 и любая Т N2М0)
Анальный канал.
|
Т |
Первичная опухоль |
|
|
ТХ |
Недостаточно данных для оценки первичной опухоли |
|
|
Т0 |
Первичная опухоль не определяется |
|
|
Тis |
Преинвазивная карцинома |
|
|
Т1 |
Опухоль до 2-х см в наибольшем измерении |
|
|
Т2 |
Опухоль до 5 см в наибольшем измерении |
1. |
|
Т3 |
Опухоль более 5 см в наибольшем измерении |
|
|
Т4 |
Опухоль любого размера, прорастающая соседние органы: влагалище, мочеиспускательный канал, мочевой пузырь (вовлечение одного мышечного сфинктера не классифицируется как Т4) |
|
N Регионарные лимфатические узлы.
|
NХ |
Недостаточно данных для оценки регионарных лимфатических узлов |
|
|
N0 |
Нет признаков метастатического поражения регионарных лимфатических узлов |
|
|
N1 |
Метастазы в периректальных лимфатических узлах |
|
|
N2 |
Метастазы в подвздошных или паховых лимфатических узлах с одной стороны |
|
|
N3 |
Метастазы в периректальных и паховых лимфатических узлах и (или) в подвздошных и (или) паховых с обеих сторон. |
|
М - отдаленные метастазы
Группировка по стадиям
|
Стадия 0 |
Тis |
N0 |
М0 |
|
Стадия 1 |
Т1 |
N0 |
М0 |
|
Стадия 2 |
Т2 |
N0 |
М0 |
|
Т3 |
N0 |
М0 |
|
|
Стадия 3 А |
Т4 |
N0 |
М0 |
|
Т1 |
N1 |
М0 |
|
|
Т2 |
N1 |
М0 |
|
|
Т3 |
N1 |
М0 |
|
|
Стадия 3Б |
Т4 |
N1 |
М0 |
|
Любая Т |
N2 N3 |
М0 |
|
|
Стадия 4 |
Любая Т |
Любая N |
М1 |
Макроскопические формы рака ободочной и прямой кишки.
· Экзофитная - опухоли, растущие в просвет кишки
· Блюдцеобразная - опухоли овальной формы с приподнятыми краями и плоским дном.
· Эндофитная - опухоли, инфильтрирующие стенку кишки, не имеющие четких границ.
Гистологическая классификация.
|
Злокачественные опухоли |
Встречаемость |
|
Аденокарцинома |
90-95% |
|
Муцинозная аденокарцинома |
10% |
|
Перстневидно-клеточная карцинома |
4% |
|
Сквамозно-клеточная карцинома |
Менее 1% |
|
Аденосквамозная карцинома |
Менее 1% |
|
Недифференцированная карцинома |
Менее 1 % |
|
Неклассифицируемая карцинома |
Менее 1% |
Метастазирование.
1.Поражение лимфатических узлов стенки кишки
2.Поражение внутритазовыхлимфатических узлов
3.Гематогенное метастазирование: чаще в печень и легкие.
Симптоматика ректального рака.
1.Кровотечение - 65-90%. Кровотечение проявляется примесью крови и слизи в стуле. При геморрое кровотечение, как правило, в конце акта дефекации, "струйкой".
2.Боль - 10-25%
3.Кишечный дискомфорт 45-80% и нарушение функции кишки - запор.
4.Изменение стула и тенезмы.
Диагностика.
1.Ректальное исследование помогает установить диагноз ректального рака в 65-80% случаев. Пальцевое исследование позволяет определить наличие опухоли, характер ее роста, связь со смежными органами.
2.Ирригоскопия (контрастное исследование толстой кишки с барием) позволяет установить локализацию, протяженность опухоли и ее размеры.
3.Эндоскопия с биопсией:
· Ректороманоскопия с биопсией опухоли обязательна для верификации диагноза
· Колоноскопия
4.Эндоректальное УЗИ (при раке прямой кишки) позволяет определить прорастание опухоли в смежные органы (влагалище, предстательную железу).
5.КТ и УЗИ, сцинтиграфия печени. Проводят для исключения часто встречающихся метастазов в этот орган.
6.При подозрении на острую кишечную непроходимость необходима обзорная рентгенография органов брюшной полости.
7.Лапароскопия показана для исключения генерализации злокачественного процесса.
8.Проба на скрытую кровь. У больных с высоким риском следует часто проводить двойную пробу на скрытую крови в кале и тщательно обследовать при необъяснимой кровопотере.
9.Определение Кэаг не применяют для скрининга, но метод может быть использован при динамическом наблюдении больных с карциномой толстой кишки в анамнезе; повышенный титр указывает на рецидив или метастазирование.
Скрининговые тесты.
1.Среди всего населения: ректальное исследование, клинический анализ крови, после 40 лет ректороманоскопия каждые 3-5 лет.
2.Среди населения с колоректальным раком у родственников: ректороманоскопия каждые 3-5 лет начиная с 35 лет, контрастное исследование толстой кишки каждые 3-5 лет.
3.Пациенты с язвенным колитом более 10 лет нуждаются в резекции толстой кишки, и ежегодной колоноскопии с биопсией.
4.Пациенты с семейным полипозом - резекция толстой кишки, исследование кишки черезкаждые 6 месяцев.
Лечение.
Хирургическое вмешательство при раке толстой кишки - метод выбора. Выбор характера хирургического вмешательства зависит от локализации опухоли, наличия осложнений или метастазов, общего состояния больного. При отсутствии осложнений (перфорация или непроходимость) и отдаленных метастазов выполняют радикальную операцию - удаление пораженных отделов вместе с брыжейкой и регионарным лимфатическим аппаратом.
Виды операций при раке прямой кишки.
1.При расположении опухоли в дистальной части прямой кишки и на расстоянии менее 7 см от края заднего прохода в любой стадии заболевания (вне зависимости от анатомического типа и гистологического строения опухоли) - брюшно-промежностная экстирпация прямой кишки (операция Майлса).
2.Сфинктеросохраняющие операции можно выполнить при локализации нижнего края опухоли на расстоянии 7 см от края заднего прохода и выше.
· Брюшно-анальная резекция прямой кишки с низведением дистальных отделов ободочной кишки возможна при опухоли, расположенной на расстоянии 7-12 см от края заднего прохода.
· Передняя резекция прямой кишки производится при опухолях верхнеампуллярного и ректосигмоидного отделов, нижний полюс которых располагается на расстоянии 10-12 см от края заднего прохода.
· При малигнизированных полипах и ворсинчатых опухолях прямой кишки выполняют экономные операции: трансанальное иссечение или электрокоагуляцию опухоли через ректоскоп, иссечение стенки кишки с опухолью с помощью колотомии.
Комбинированное лечение.
· Дооперационная радиотерапия рака прямой кишки снижает биологическую активность опухоли, уменьшает ее метастазирование и количество послеоперационных рецидивов в зоне оперативноговмешательства.
· Роль химиотерапии в лечении рака толстой кишки до конца не изучена.
Прогноз.
Общая 10-летняя выживаемость составляет 45% и за последниегоды существенно изменилась. При раке, ограниченном слизистой оболочкой (часто выявляют при проведении пробы на скрытую кровь или при колоноскопии), выживаемость составляет 80-90%; при опухолях, ограниченных региональными лимфатическим узлами, - 50-60%. Основные факторы, влияющие на прогноз хирургического лечения рака толстой кишки: распространенность опухоли по окружности кишечной стенки, глубина прорастания, анатомическое и гистологическое строение опухоли, регионарное и отдаленное метастазирование.
После резекции печени по поводу изолированных метастазов 5-летняя выживаемость составляет 25%. После резекции легких по поводу изолированных метастазов 5-летняя выживаемость составляет 20%.